«Приходилось выбирать: отдать препарат пожилому пациенту или оставить для более перспективного»
5- 15.10.2021, 22:43
- 30,136

Бывшая врач про страшное закулисье эпидемии в Беларуси.
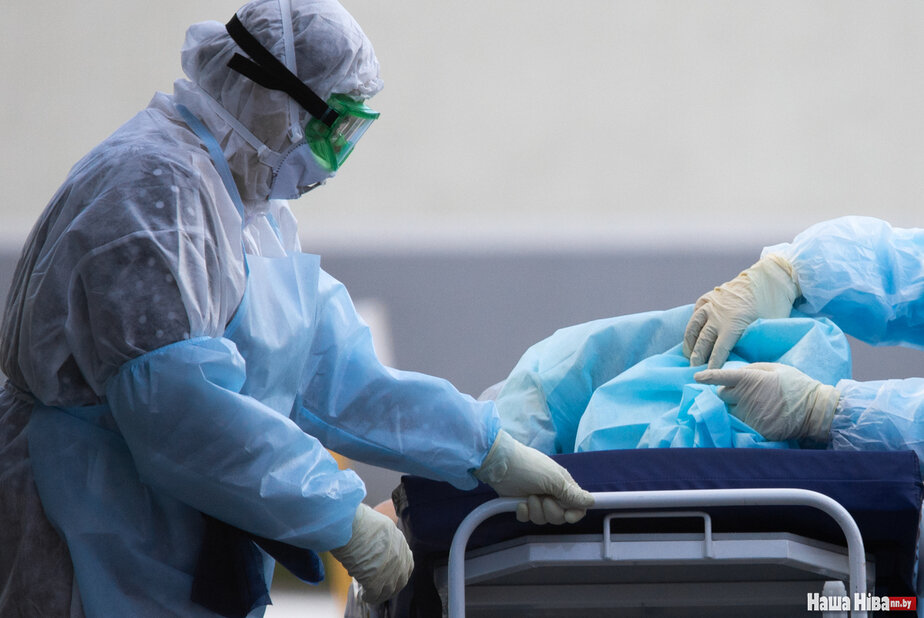
«Мы всегда знали: увеличится поток пациентов — снова станет не хватать кислорода», — говорит nashaniva.com Ольга Садовская. Она работала в 6-й больнице Минска с апреля 2020 года по август 2021. Девушка была клиническим фармакологом — в ее обязанности входил контроль всей лекарственной терапии. Ольга видела, что происходит в больнице: с какими проблемами врачи столкнулись в эпидемию, какая смертность была в отделениях и как приходилось выбирать, кому жить, а кому нет.

Фото из личного архива
«Перерыв в подаче кислорода для тяжелого пациента даже на 10—20 минут может оказаться фатальным»
С начала эпидемии 6-я больница была перепрофилирована под ковидных пациентов.
«То, что сейчас происходит, практически повторяет ситуацию, с которой мы столкнулись в начале пандемии. К сожалению. И меня возмущает, почему до сих пор не были сделаны выводы и работа над ошибками, — замечает Ольга. — Все проблемы, которые сейчас озвучиваются, были и тогда.
Что касается средств индивидуальной защиты, производство и закупку масок и костюмов наладили. Но с кислородным снабжением, наличием техники и медикаментов, финансированием — ничего не изменилось».
Почему возникли проблемы с кислородом? По словам Ольги, система не была рассчитана такое количество пациентов. И как только увеличивается число нуждающихся в кислороде, сразу расход возрастает, давление в системе падает. И соответственно каждый пациент не дополучает ту концентрацию, которая ему нужна.
«Это обсуждалось каждую неделю. В реанимации давление в кислородной системе иногда было на грани или ниже минимально допустимого. Что-то пытались отремонтировать, но результата не достигли. У нас эта система совмещена со всеми корпусами. Планировалось, что весной для травматологического корпуса построят отдельный резервуар.
Дело, насколько знаю, до сих пор не сдвинулось. Мои коллеги рассказали, что в ночь на вторник (на 12 октября. — Прим.) снова отключился кислород.

Чтобы вы понимали: перерыв в подаче кислорода для тяжелого пациента даже на 10—20 минут может оказаться фатальным. Это недопустимо. Но такие ситуации случались. Иногда перебои ликвидировали в течение часа-двух. Из-за этого, к сожалению, некоторые пациенты не выжили. Очень тяжелым был период в минувшую осень и зиму».
Ольга рассказывает, что пациентов в реанимации надо регулярно обследовать. Им назначают ультразвуковую диагностику (УЗИ) брюшной полости, сосудов. Поскольку своего аппарата УЗИ в реанимации нет, нужен переносной.
«На больницу, где тысяча коек, он один. Когда мы частично стали «чистыми», этот аппарат носили из «чистой» зоны в «грязную». Так не должно быть», — говорит врач.
По ее словам, были проблемы с фильтрами для аппаратов ИВЛ. Сам аппарат невозможно почистить от внутрибольничной флоры, которая агрессивна и устойчива ко многим антибиотикам.
Эта флора становится причиной тяжелых бактериальных пневмоний и сепсисов. Чтобы новый, попадающий на искусственную вентиляцию легких, пациент не получил этот букет, существуют фильтры для очищения воздуха — они снижают риск.
«В половине аппаратов в реанимации фильтры не соответствовали требованиям: они очень быстро увлажнялись и закупоривались. Пациент тогда не получал достаточно кислорода, — делится Ольга. — Чтобы спасти его жизнь, приходилось фильтры убирать. Соответственно вероятность, что пациенту передастся внутрибольничная флора, возрастала в разы».
«Коллеги работают с полной отдачей. Но что касается условий труда и материального обеспечения — с этим проблемы. Если такое происходит в одной из крупнейших клиник Минска, я боюсь даже представить, что на периферии», — говорит врач.
«Мы в ситуации, когда врач принимает на себя ответственность решать, кому жить, а кому нет»
Ольга также отмечает, что лекарств, имеющих доказанную эффективность в лечении пациентов с коронавирусом (обычно этот импортные), не всегда хватало.
«Например, антикоагулянты. Это препараты, которые предотвращают образование тромбов, — рассказывает Ольга. — Тромбоз — одно из ключевых осложнений коронавирусной инфекции, поэтому антикоагулянты — обязательное средство лечения всех попадающих в стационар пациентов с ковидом.
Более эффективный и безопасный — низкомолекулярный гепарин (не обычный, выпускаемый на «Белмедпрепаратах»). Он импортный и дорогой. При увеличении потока пациентов его не хватает.
Когда я увольнялась, половина пациентов получала обычный гепарин. У нас же экономика до сих пор плановая, и в медицине тоже. Потребность уже другая, а объем финансирования определен год назад».
«Или вот есть российский аналог тоцилизумаба, — продолжает медик. — Он эффективно применяется для лечения ревматологических заболеваний, но именно по пациентам с ковидом исследований, которым мы могли бы доверять, нет.
Этот препарат внесли в российские рекомендации, а потом и в наш клинический протокол. Может, и ничего было бы, но он вводится подкожно (европейский аналог — внутривенно) и работает медленнее: достигает максимальной концентрации в крови где-то через неделю. К этому моменту время упущено, нам эффект нужен в ближайшие 12—24 часа».
Проблема была с препаратами биологической терапии. Это точечный инструмент, который действует на конкретную цель. Например, тоцилизумаб нужен пациентам, у которых развивается дыхательная недостаточность при тяжелой пневмонии. Он очень дорогой, как и вся биологическая терапия, поэтому его было мало.
И в некоторых ситуациях нам приходилось выбирать: или мы оставим этот препарат для кого-то более перспективного (к сожалению, такие фразы приходилось использовать), или отдадим пожилому пациенту. Часто приходилось оставлять для молодых.

Помню, мне в конце смены позвонил заведующий отделением. Говорит, что есть бабушка, 84 года, тяжелая, все показания для назначения терапии. Но один из администраторов не дает разрешения.
А я согласовывала назначение этого препарата. Говорю: «Вы же понимаете, возраст не является противопоказанием. Мы впоследствии не сможем объяснить, почему мы не назначили этому пациенту препарат». И бабушка выжила, потому что мы ей помогли.
Помню, мы смотрели кадры из Италии, когда только начиналась пандемия и когда медикам приходилось выбирать, кому предоставить аппарат ИВЛ, а кому нет. Я очень боялась, что мы столкнемся с такой же проблемой. И мы с ней столкнулись. Мы в ситуации, когда врач принимает на себя ответственность решать, кому жить, а кому нет»»
«В день в больнице умирало до 12 человек»
Сейчас в «шестерке» «чистый» только травматологический корпус. Дельта-штамм вируса принес свои сюрпризы — течение болезни более молниеносное, страдает больше молодых людей.

«Сложно сказать почему. Есть мнение, что у молодых больше рецепторов в сосудах, в легких — и вирус легче проникает в их организм и вызывает разрушительное действие. Это одна из версий», — рассуждает Ольга.
«Все было бы неплохо, если бы не было такого потока пациентов, — считает она. — Основная проблема — физическая загруженность врачей. И отсутствие возможностей. Ты можешь знать, как правильно вести пациента, но если у тебя нет нормального кислорода, достаточного количества эффективных препаратов, ничего не сможешь сделать».
Врач вспоминает, что пик смертности в их больнице пришелся на ноябрь-декабрь прошлого года. Тогда в день в «шестерке» умирало до 12 человек.
«Это те пациенты, у которых в диагнозе стояла подтвержденная коронавирусная инфекция. Врачи ставят диагноз так, как есть, и подают в больничную сводку. Но что происходит дальше с этой статистикой, неизвестно.
У нас, например, нельзя умирать от инфаркта миокарда. Потому что так сказали сверху. И диагноз формулируется так, что инфаркт миокарда уходит на второй план, на первый выносится другая причина.
Или указывают другое состояние, которое описывается так же, но кодируется иначе и соответственно не идет в статистику. Ведь каждая смерть в клинике от инфаркта миокарда — это санкции в отношении администрации и врачей (депремирование и прочее)».
«Если посчитать, сколько в Минске клиник перепрофилировано под ковид, то только по столице получалось 40—50 смертей», — говорит она.
«Как и многие медики, я ушла в IT»
Что касается ковидных доплат, то в «шестерке» врачам их начисляли в максимальном размере. А вот премией к последнему Дню медработников стали… сухари.
«Не могу сказать, что это было обидно — было смешно. Хлебозавод привез в клинику сухари и сушки и поставил в приемной главного врача. Кто хотел, шел и брал. А от администрации мне подарили грамоту», — улыбается Ольга.

В августе этого года девушка решила уйти из медицины. И с сентября она живет и работает в Варшаве.
«Как и многие медики, я ушла в IT. Некоторые переучиваются на тестировщиков, а я работаю медицинским консультантом в стартапе, который занимается приложением о погоде и ее влиянии на здоровье. Стартапом занимается переехавшая в Варшаву белорусская команда.
Я еще не подтверждала диплом, но планирую это сделать. Есть закон (в связи с ковидом), по которому можно пойти работать в клинику сразу, а экзамены сдать в течение пяти лет», — рассказала Ольга.